Kosmisches Schauspiel in der Tiefe der Niere
Blau eingefärbte Zellkerne leuchten unter dem konfokalen Laser-Scanning-Mikroskop wie ferne Sterne, während rote Podozyten sich darum winden und das Nephrin-Protein feine grüne Lichtpunkte als Zeichen seiner Phosphorylierung zeigt. Ein Wunder der Miniatur – und ein Sinnbild der intensiven und erfolgreichen Erforschung eines lange ungeklärten Nierenleidens durch Expert:innen des UKE.
Text: Ingrid Kupzik, Fotos: Axel Kirchhof
Diese Nierenerkrankung ist die häufigste Ursache für substanziellen Eiweißverlust im Kindesalter. Bisher wurde sie „Idiopathisches nephrotisches Syndrom“ genannt. „Jetzt wissen wir, was dahintersteckt“, freut sich Prof. Dr. Tobias Huber, Direktor der III. Medizinischen Klinik und Poliklinik des UKE, der das Forschungsprojekt mit seinem Team um Dr. Felicitas Hengel und Priv.-Doz. Dr. Nicola M. Tomas auf den Weg gebracht hatte. „Mit unserer Studie konnten wir nachweisen, dass es sich in den weitaus meisten Fällen der betroffenen Kinder und zu einem erheblichen Teil auch bei den Erwachsenen um eine Autoimmunerkrankung handelt: Das Immunsystem bildet Antikörper gegen die Filterstrukturen der Nierenzellen“, erläutert Prof. Huber. Das entschlüsselte Leiden heißt künftig „Anti-Nephrin-Autoantikörper-Erkrankung“.
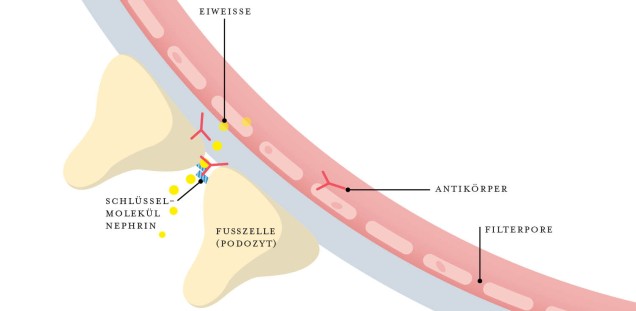
Nieren sind die zentrale Kläranlage des Körpers; sie bestehen aus rund zwei Millionen mikroskopisch kleinen Röhrchen, den Nephronen, die täglich rund 3000 bis 4000 Liter Blut entgiften. In den winzigen Filtereinheiten werden Stoffe, die wiederverwertet werden können und daher im Blut bleiben sollen, von giftigen Substanzen getrennt, die über den Harn ausgeschieden werden müssen. Eine mehrschichtige Filtrationsbarriere sorgt fürs korrekte Recycling. „Diese Schranke kann man sich vereinfacht wie einen Kaffeefilter vorstellen: Auf der einen Seite ist ein Gemisch aus Kaffeepulver und Wasser, auf der anderen kommt Kaffee heraus – und lediglich das Kaffeepulver soll zurückgehalten werden. Wenn der Filter nicht dicht ist, rutscht das Pulver durch“, erklärt Dr. Felicitas Hengel.



Vor allem eine Schicht dieser „Blut-Harn-Schranke“ ist für gute Dichtigkeit entscheidend: Sie besteht aus „Füßchen“ (Podozyten), die durch eine Schlitzmembran miteinander verbunden sind. Am Aufbau dieser Membran ist das Nephrin-Protein maßgeblich beteiligt. Der jetzt entdeckte Anti-Nephrin-Autoantikörper bindet direkt an dieses Protein und stört seine Funktion: Die Poren des Filters öffnen sich, der Körper verliert zu viel Eiweiß in den Urin (Proteinurie). Es kommt zu Ödemen, das Thromboserisiko steigt, ebenso die Infektanfälligkeit. Längerfristig kann es je nach Verlauf sogar zu einem Verlust der Nierenfunktion kommen.
Die neue Studie zeigt, dass die Zahl der Autoantikörper bei den untersuchten Patient:innen vergleichsweise niedrig war. Im Laufe der Studie wurde daher im UKE ein neues Testverfahren für niedrig-titrige Autoantikörper entwickelt. „Die Identifizierung von Anti-Nephrin-Autoantikörpern als zuverlässiger Biomarker erweitert unsere diagnostischen Möglichkeiten und eröffnet neue Wege für die genaue Überwachung des Krankheitsverlaufs bei Nierenerkrankungen mit nephrotischem Syndrom“, erläutert Dr. Tomas.
Die Standardtherapie erfolgt in den meisten Fällen mit Cortison, das bedeutet eine systemische, unspezifische Unterdrückung des Immunsystems mit Nebenwirkungen wie Osteoporose, Stammfettsucht, Magengeschwür, Depression, Erschöpfung. „Eigentlich möchte man direkt an die Niere gehen, anstatt den ganzen Körper mit Cortison zu fluten“, sagt Dr. Tomas. „Deshalb müssen wir noch mehr über die jetzt aufgedeckten Anti-Nephrin-Autoantikörper herausfinden. Warum entstehen sie überhaupt? Das interessiert uns brennend.“
Eine Hypothese besagt, dass dahinter eine sogenannte molekulare Mimikry stecken könnte: Im Rahmen einer Infektion, zum Beispiel mit Viren oder Bakterien, kommt es normalerweise zu einer Immunreaktion gegen den Fremdorganismus – eine erwünschte Reaktion. Vielleicht haben Virus und Nierenfilterzelle aber eine molekulare Ähnlichkeit? Die Nierenzelle würde dann fälschlich als Feind erkannt und attackiert. „Für diese Annahme spricht die Beobachtung, dass bei vielen Kindern und Erwachsenen Infekte aufgetreten waren, bevor sich bei ihnen das nephrotische Syndrom manifestierte“, so Dr. Hengel.
„Nierenerkrankungen betreffen aktuell weltweit zehn Prozent der Menschen, doch sie werden häufig unterschätzt. Sie sind meist schmerzlos und bleiben daher lange unentdeckt, oft mit schwerwiegenden Folgen“, betont Dr. Tomas. Für die nächsten 20 Jahre sei laut Prognosen zu erwarten, dass Nierenerkrankungen weltweit zu den fünf häufigsten Todesursachen aufsteigen. Der Grund: Immer mehr Menschen leiden an Bluthochdruck, Stoffwechselerkrankungen, Diabetes und Übergewicht – den Hauptrisiken für die Beeinträchtigung der Nierengesundheit.



Dr. Tomas und Prof. Huber forschen seit vielen Jahren zu Autoimmunerkrankungen der Niere und zum Nierenfilter. Beide sind 2024 vom Europäischen Forschungsrat mit besonderen Förderungen ( ERC Starting und Advanced Grants ) ausgezeichnet worden. „Die Ergebnisse unserer Untersuchungen haben maßgebliche Einblicke in die zugrundeliegenden Mechanismen des nephrotischen Syndroms gegeben und legen damit den Grundstein für eine personalisierte Therapie und Präzisionsmedizin bei diesem komplexen Krankheitsbild“, so Dr. Tomas. Die wissenschaftliche Studie ist zeitgleich im renommierten „New England Journal of Medicine“ erschienen und auf dem Europäischen Nierenkongress ERA in Stockholm vorgestellt worden. „Ein großartiger Erfolg für das gesamte Team“, sagt Prof. Huber. Das hat inzwischen eine erste Gentherapie in einem präklinischen Modell erfolgreich umgesetzt. „Ein weiterer Schritt in die richtige Richtung“, so Huber.
Mehr Informationen?
Hier geht´s zur Fachpublikation: 10.1056/NEJMoa2314471
Nächster Beitrag:
Die Spritze gegen den Killer
Übersichtseite
Zurück zur Übersicht